Lekarze z Bydgoszczy i Torunia chwytają za nowatorskie metody leczenia
Zespół specjalistów, którzy są gotowi wziąć na siebie odpowiedzialność za to, co nowe w medycynie. To recepta na sukces we wprowadzaniu innowacyjnych metod diagnostyki i leczenia. Ale tylko, jeśli recepta będzie refundowana, kuracja okaże się udana, a pacjent przeżyje.
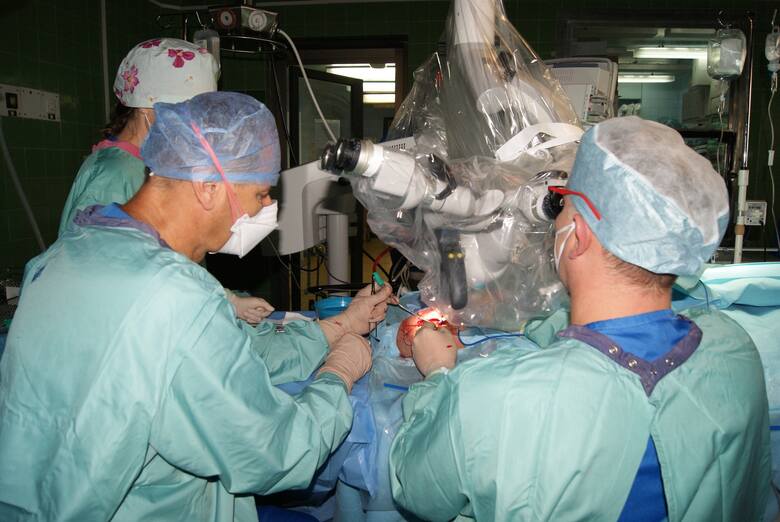
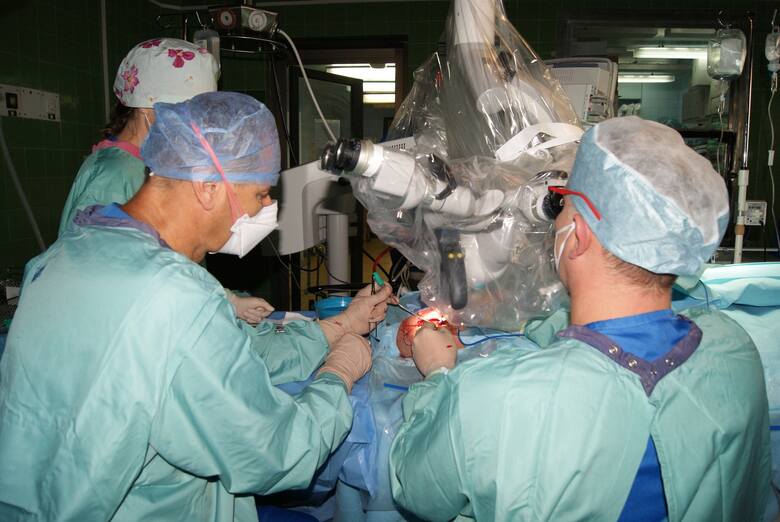
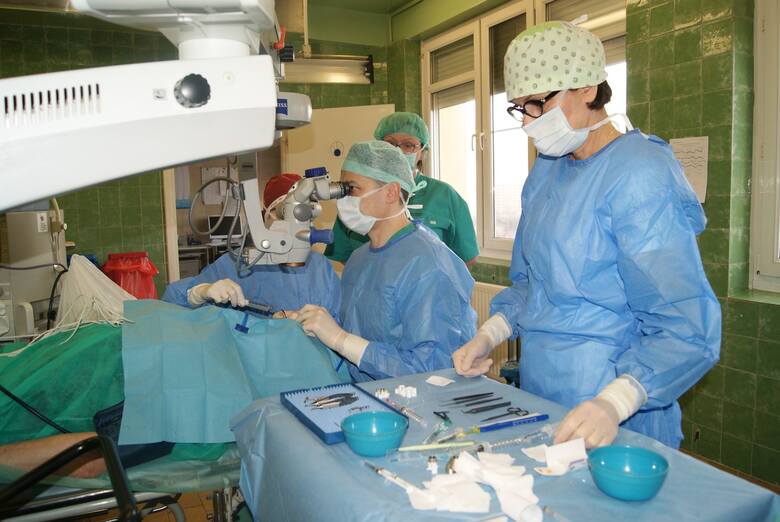
Rok 2020. Klinika Otolaryngologii, Onkologii Laryngologicznej i Chirurgii Szczękowo-Twarzowej Szpitala Uniwersyteckiego nr 2 im Biziela w Bydgoszczy. To tu, pierwszy raz w województwie wdrożono zastosowanie balonoplastyki trąbki słuchowej w leczeniu nawracającego wysiękowego zapalenia ucha środkowego przy niewydolności trąbki Eustachiusza. W kraju jest tylko kilka ośrodków, które porywają się na to samo. Ta nowatorska metoda. Nastawiona na efekt - w przeciwieństwie do powszechnie stosowanego drenażu wentylacyjnego błony bębenkowej jest działaniem ukierunkowanym na leczenie przyczyny wysięku, a nie tylko jego chirurgicznego usuwania. U pacjentów poddanych balonoplastyce już krótko po zabiegu lekarze obserwują znaczące ustąpienie zgłaszanych wcześniej dolegliwości.
W bydgoskim szpitalu Biziela - efekt wowo
W tym samym roku, w tym samym szpitalu, w tej samej klinice (przy współpracy wielu specjalistów z różnych dziedzin) i ten sam efekt - efekt wow: przeprowadzono tu nowatorski, pierwszy w województwie kujawsko-pomorskim, zabieg implantacji protezy ślimakowej u dorosłego pacjenta. Mówiąc w uproszczeniu - elektronicznej protezy słuchu. Urządzenie zastępuje nieodwracalnie uszkodzony receptor słuchowy. Zabieg polega na wszczepieniu do ucha wewnętrznego protezy, elektrody. Drugi odbiornik lekarze umieszczają pod skórą, na kości skroniowej. Później na skórze przyczepiony zostaje audioprocesor. Urządzenie odtwarza dźwięki, elektroda pobudza nerw słuchowy. Pacjent odzyskuje możliwości słyszenia.
- To niesamowite emocje i wielka satysfakcja, kiedy po zabiegu pacjent znów może usłyszeć dźwięki. Oczywiście sporo jeszcze pracy przed nim, czeka go wymagająca rehabilitacja, ale ten moment jest niezwykle emocjonujący - mówi prof. dr hab. n. med. Paweł Burduk, kierownik Kliniki Otolaryngologii, Onkologii Laryngologicznej i Chirurgii Szczękowo-Twarzowej. Zabieg jest drogi, sam implant kosztuje 90 tys. zł.
Od pierwszej takiej operacji, którą przeprowadzili przeprowadzili prof. Paweł Burduk oraz dr n. med. Aleksander Zwierz, minęło już... w sumie 9 takich zabiegów. I to w roku, kiedy przez pewien czas w szpitalach ograniczono wykonywanie zabiegów do tych ratujących życie, a wszystkie siły kierowano do walki z pandemią.
Procedura implantacji ślimakowej wymaga nie tylko doświadczonego i wyszkolonego w tej trudnej procedurze chirurga, ale również zespołu osób zajmujących się kwalifikacją pacjenta oraz późniejszą jego rehabilitacją czy programowaniem procesora.
Ważną rolę w diagnostyce, kwalifikacji oraz późniejszej rehabilitacji pacjentów odgrywa funkcjonująca w strukturach placówki Klinika Foniatrii i Audiologii.
Implant po raz pierwszy wprowadzony przez William House w 1963 roku jako urządzenie z jednokanałową elektrodą połączone z zewnętrznym urządzeniem - procesorem mowy. Ten współczesny jest znacznie bardziej złożony. Wprowadzono elektrody wielokanałowe, które poprawiają zdolność człowieka do słyszenia hałasu, postrzegania i doceniania muzyki, a procesory mowy zostały zminiaturyzowane oraz wzbogacone w najnowsze technologie np. bezpośredniego przesyłania strumieniowego dźwięku choćby ze smartfona. Implantacja ślimakowa jest powszechnie stosowana w krajach rozwiniętych, dla przykładu w Niemczech jest ponad 100 ośrodków wykonujących takie procedury z czego 10 wykonujących powyżej 80 implantacji rocznie. W Polsce zajmują się tym trzy duże ośrodki oraz kilka mniejszych. Ten bydgoski jest pierwszym ośrodkiem, w którym robi się takie zabiegi u osób dorosłych.
- Wyzwaniem są finanse. To procedura wysokospecjalistyczna. Od dwóch lat nie jest finansowana bezpośrednio z ministerstwa, środki na jej przeprowadzenie pochodzą z budżetów szpitali, co komplikuje sprawę. Ważne jest dla nas to, że udało się stworzyć zespół doświadczonych specjalistów i że dzięki temu pacjenci zyskali możliwość leczenia na miejscu i to najnowocześniejszą metodą. Odzew jest duży - mówi prof. dr hab. n. med. Paweł Burduk
Bydgoscy otochirurdzy od lat walczyli, by móc leczyć tą metodą. Szkolili się w kraju i za granicą.
Bydgoscy chirurdzy z Kliniki Chirurgii Ogólnej, Kolorektoalnej i Onkologicznej szpitala Biziela od miesięcy przeprowadzają operacje antyrefluksowe - pacjentów z chorobami połączenia przełykowo-żołądkowego leczy się tu najnowocześniejszymi metodami chirurgii minimalnie inwazyjnej. Dlaczego to tak ważne?
- Choroba refluksowa jest kolejną chorobą cywilizacyjną. Refluks żołądkowo-przełykowy jest współcześnie uznany za jeden z głównych czynników prowadzących do rozwoju gruczolakoraka przełyku (a to choroba bardzo źle rokująca). Tak więc operacje antyrefluksowe należy traktować jako jedną z metod profilaktyki tej ciężkiej i trudnej do leczenia choroby - odpowiada dr hab. n. med. Maciej Michalik, prof. UMK, kierownik Kliniki Chirurgii Ogólnej, Kolorektalnej i Onkologicznej. - Uporczywy refluks powoduje częste zgagi, nieświeży oddech (fetor ex ore), choroby zatok, szyjek zębowych (pacjentów często kierują do nas właśnie stomatolodzy), układu oddechowego w postaci zachłystowego zapalenia płuc.
Oblicza się ostrożnie, że około 30 proc. wizyt pacjentów w SOR, którzy zgłaszają objawy stenokardii (a więc: choroby wieńcowej) to wynik refluksu.
- W takim mieście jak Bydgoszcz do operacji antyrefluksowej rocznie kwalifikuje się ok. 400 pacjentów, a operacji robi się nieco ponad 20. Nietrudno obliczyć, ze to niewielki odsetek tych, którzy takiego zabiegu potrzebują. Endoskop daje też szanse na poprawę jakości życia pacjentom w podeszłym w wieku z bardzo zaawansowaną chorobą nowotworową przewodu pokarmowego, której leczyć już nie możemy (także dlatego, że zwykła operacja byłaby obarczona zbyt dużym ryzykiem). Endoskopowo możemy jednak usunąć objawy w postaci niedrożności przewodu pokarmowego - mówi prof. Maciej Michalik.
Lekarze z Biziela, kiedy tylko mogą, stawiają na chirurgię minimalnie inwazyjną. A mogą, bo zainwestowano w sprzęt: nowoczesny stół operacyjny umożliwiający wykonywanie skomplikowanych operacji laparoskopowych, nowoczesny set laparoskopowy.
Nowatorskie metody leczenia i diagnostyki nadwyrężają budżety szpitali dotkliwiej niż tradycyjne. Prawda: kosztuje sprzęt, kosztuje wyszkolenie lekarzy zwykle na kursach poza granicami kraju, wreszcie - kosztują zabiegi i praca specjalistów. Ale nie stać nas na te tańsze, tradycyjne - otwarte operacje. To też prawda.
- Problemem nie jest źle działający system ochrony zdrowia w Polsce. Problemem jest to, że takiego systemu u nas w ogóle nie ma - mówi prof. Maciej Michalik. - To nie jest wina aktualnie rządzących, to wina wszystkich rządów po kolei. Zacząłem praktykę lekarską jeszcze w stanie wojennym i nigdy nie pracowałem w normalnym systemie ochrony zdrowia. Tak, brakuje pieniędzy, ale będzie ich brakowało zawsze, w systemach ochrony zdrowia każdego właściwie państwa. Pytanie, ile z tej niewielkiej puli pieniędzy jest w Polsce marnowanych. Po nowoczesnym zabiegu chirurgicznym, minimalnie inwazyjnym, wykonanej np. przy użyciu laparoskopu czy endoskopu, pacjent wychodzi do domu po jednym, dwóch dniach. Po tradycyjnej operacji przy tym samym schorzeniu - bardzo inwazyjnej, podczas której trzeba otworzyć jamy ciała - wychodzi po dziewięciu dniach. A każda doba hotelowa w szpitalu (nie licząc zabiegów) kosztuje 1500 zł. A więc wybierając otwartą operację zamiast np. laparoskopu, wydaliśmy z budżetu szpitala niepotrzebnie 10 tys. zł. - wylicza prof. Maciej Michalik.
Nie stać nas też na ryzyko: przy wykonaniu zabiegu nowoczesnymi metodami chirurgicznymi - minimalnie inwazyjnymi - jest zdecydowanie mniejsze niż w wypadku operacji wykonanych przy użyciu skalpela, a więc spada i ryzyko wygenerowania rencisty, który to do budżetu państwa już się nie dorzuci. - Koszty staplerów, sprzętu do wykonania nowoczesnego zabiegu, który pomógłby pacjentowi bez konieczności wyprowadzenia sztucznego odbytu po roku zrównują się z kosztem opieki nad stomią, którą przecież opiekować się trzeba będzie dłużej. Ale dyrektor szpitala nie ma pieniędzy na stapler. Amputacje kończyn zamiast operacji naczyniowej, przykłady można by mnożyć. Dyrektorzy szpitali nie są rozliczani z tego, że pacjent został rencistą, że w wyniku leczenia doprowadzono do kalectwa. Odpowiada za finanse od dnia jego przyjęcia do dnia wypisu. Nic innego nie bierze więc pod uwagę.
Kompleksowy program leczenia w szpitalu Jurasza
Chodzi więc o pieniądze, ale nie tylko. Zespół Oddziału Klinicznego Chirurgii Ogólnej i Onkologicznej Dzieci i Młodzieży ze Szpitala Uniwersyteckiego nr 1 im. Jurasza w Bydgoszczy od 2016 roku rozwija kompleksowy program leczenia klatki piersiowej lejkowatej u dzieci. Takie całościowe podejście pozwala zapewnić pacjentowi i jego rodzicom ciągłość specjalistycznej opieki koniecznej do prawidłowego postępowania diagnostyczno-terapeutycznego w przypadku wrodzonych wad deformacji klatki piersiowej u dzieci. Cały proces leczenia trwa trzy lata. Lekarze pomogli już 30 pacjentom właściwie z całego kraju.
Aktualnie najczęściej stosowaną metodą leczenia operacyjnego klatki piersiowej lejkowatej jest metodą Nussa. Jest to małoinwazyjna metodą polegającą na wprowadzeniu pod mostek łukowato wygiętej płyty metalowej, która swoją wypukłością obracana jest o 180 stopni, pozwalając zniwelować deformację przedniej ściany klatki piersiowej. Małoinwazyjność wynika z faktu, że wykonywane są niewielkie nacięcia w obrębie skóry i cały zabieg przeprowadzane są pod kontrolą kamery torakoskopowej. W zależność od postaci wady zakładana jest 1 lub 2 płyty stabilizujące. Po trzech latach płyta jest usuwana w trakcie krótkiego zabiegu operacyjnego w znieczuleniu ogólnym. Operacja metodą Nussa jest najczęściej wykonywanym zabiegiem korekcyjnym klatki piersiowej lejkowatej. Pozwala uzyskać dobry i trwały efekt kosmetyczny, krótszy czas hospitalizacji pooperacyjnej i mniejsze dolegliwości bólowe. Bydgoscy lekarze mają doświadczenie także w stosowaniu metody małoinwazyjnej w przypadku nawrotów deformacji po operacjach metodą otwartą.
Specjaliści z Jurasza opracowali autorski program opieki okołooperacyjnej pacjentów leczonych metodą Nussa z powodu klatki piersiowej lejkowatej. Uwzględnia on konieczność odpowiedniego przygotowania przedoperacyjnego pacjenta, ustandaryzowany tryb leczenia (w tym leczenie przeciwbólowe) oraz ścisły nadzór chirurgiczno-rehabilitacyjny w okresie pooperacyjnym. Zaobserwowali, m.in., jakie efekty daje rehabilitacja pacjenta jeszcze przed zabiegiem. Doświadczenia zbierali na całym świecie: szkolili się we Francji, Włoszech, na Cyprze, pobierali nauki od amerykańskich mistrzów w tym fachu.
Jak się udało to wszystko osiągnąć? - Same pieniądze sprawy nie rozwiązują. Przede wszystkim potrzebna jest oddolna inicjatywa - my mamy zespół młodych, gotowych na wyzwania specjalistów. Przedstawiliśmy nasze argumenty dyrekcji szpitala, te najważniejsze - o tym, komu i jak chcemy pomagać oraz te drugie w kolejności: o tym, że takie zabiegi (choć bardzo kosztowne) mają ekonomiczny sens. Równolegle do procesu leczenia prowadzimy badania naukowe na jego temat, więc mamy też wsparcie uniwersytetu - mówi dr Przemysław Gałązka, Kierownikiem Oddziału Klinicznego Chirurgii Ogólnej i Onkologicznej Dzieci i Młodzieży szpitala Jurasza.
Też Jurasz, 2020 rok. Zespół kardiochirurgów pod kierownictwem prof. Wojciecha Pawliszaka: dr Remigiusz Tomczyk, dr Jarosław Kołakowski wraz z radiologiem interwencyjnym dr. Piotrem Strześniewskim wykonali zabieg implantacji stentgraftu przez tętnicę udową bez konieczności otwierania klatki piersiowej, precyzyjnie umieszczając go w łuku aorty. Trafił do nich pacjent z szerokim owrzodzeniem głębokości 5,5 mm i szerokości 20 mm na poziomie lewej tętnicy podobojczykowej oraz kilkoma drobnymi owrzodzeniami w blaszce miażdżycowej dolnej ściany łuku aorty. Po wykonaniu dokładnych pomiarów zamówiono dla chorego stentgraft personalizowany. - Do tej pory wykonywaliśmy zabiegi częściowego pokrycia łuku aorty, jednak to pierwszy taki zabieg w naszej Klinice, gdzie stentgraft pokrył cały łuk aorty, a lekarze w trakcie zabiegu musieli go odpowiednio usytuować, aby nie zamknąć tętnic doprowadzających krew do głowy – powiedział po operacji dr Remigiusz Tomczyk.
Pierwsza taka operacja na świecie - w Szpitalu Specjalistyczny Matopat w Toruniu
2021 rok. A właściwie: trzy dni temu. Szpitalu Specjalistyczny Matopat w Toruniu. Pierwszy raz w mieście, pierwszy w regionie, pierwszy w kraju. Pierwszy raz na świecie wykonano tu operację przepukliny z wykorzystaniem siatki Optomesh 3D ILAM, stworzonej przez polskich naukowców (prof. dr hab. n. med Macieja Śmietańskiego z Gdańskiego Uniwersytetu Medycznego, prof. Krzysztofa Karbowskiego z Politechniki Krakowskiej oraz zespół Spółki Tricomed SA z Łodzi). To spersonalizowany, innowacyjny implant idealnie dopasowany do ciała pacjenta - wykonany na podstawie obrazów z tomografii komputerowej pacjenta. Po co właściwie implant układa się ściśle w strukturach anatomicznych pacjenta? Dla pacjenta to szybsze leczenie mniejsze ryzyko powikłań pooperacyjnych. zmniejszenie powikłań pooperacyjnych. Pierwszą na świecie taką operację, przeprowadzoną u pacjenta z Torunia, sfinansował Narodowy Fundusz Zdrowia.